Une femme de 59 ans est adressée en neurologie pour une suspicion de neurosarcoïdose. Elle a comme antécédent principal un mycosis fungoïde diagnostiqué en 2000 et traité par PUVA thérapie et un mélanome de la jambe droite en 2010 traité chirurgicalement. Elle rapporte une histoire de leucopénie très ancienne et déjà explorée il y a une dizaine d’années avec réalisation d’une biopsie ostéo-médullaire dont le compte rendu mentionne la présence d’un granulome sans plus de précision. La calcémie a été à plusieurs reprises élevée.
En 2008, elle note des troubles sensitifs du visage (hémiface droite) qui s’étendent progressivement jusqu’en 2013 avec apparition en 2013 d’une paralysie faciale qui devient progressivement complète.
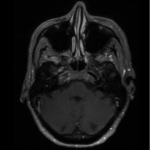
L’IRM cérébrale est celle-ci, montrant une prise de contraste nodulaire de plusieurs nerfs crâniens, à droite et également à gauche.
Le TEP scanner montre un aspect hétérogène diffus de l’os et l’IRM médullaire confirme la présence d’une anomalie de T6 qui est biopsiée, l’histologie montrant un infiltrat inflammatoire non spécifique et l’absence de cellules tumorales. Une biopsie ostéo-médullaire est réalisée montrant de nombreux granulomes épithélioïdes et giganto-cellulaires sans nécrose. Les recherches infectieuses larges et répétées (y compris germes intracellulaires, Lyme, champignons) sont négatives. La BGSA, l’IRM cardiaque et le scanner TAP sont considérés comme normaux.
Retenez-vous le diagnostic de neurosarcoïdose ? Comment traitez vous la patiente ?
[themify_box style=”comment lavender rounded” ]Commentaires[/themify_box]
Commentaire du cas clinique de Juillet 2015, par le Docteur Fleur Cohen Aubart, Service de Médecine Interne de la Pitié Salpêtrière
Nous vous présentions le cas d’une patiente présentant une infiltration des nerfs crâniens avec une granulomatose osseuse profuse.
Faire le diagnostic de neuro-sarcoïdose est fréquemment difficile. Le système nerveux étant généralement peu accessible à une biopsie, en particulier le système nerveux central, il est rare d’avoir une preuve histologique directe. Schématiquement, les situations rencontrées sont les suivantes :
- La survenue de troubles neurologiques dans un contexte de sarcoïdose histologiquement prouvée, traitée ou non, dont le diagnostic peut être récent ou ancien
- La survenue de troubles neurologiques avec des signes (IRM, PL) évocateurs de sarcoïdose sans réussir à obtenir une preuve histologique car il n’existe pas de localisation extra neurologique
- La survenue de troubles neurologiques avec une histologie du système nerveux qui montre du granulome.
- Et enfin, comme le cas de notre patiente, la survenue de troubles neurologiques avec des granulomes extra-neurologiques mais de franches atypies pour une sarcoïdose
Dans le premier cas, la difficulté consiste à attribuer (ou non) les signes neurologiques à la sarcoïdose. Les signes neurologiques peuvent survenir longtemps après le diagnostic de sarcoïdose, généralement il s’agit de sarcoïdoses bénignes qui n’ont pas reçu de traitement et chez qui s’installe une atteinte neurologique parfois une dizaine d’années après le diagnostic initial. Il est très rare qu’une atteinte neurologique survienne chez un patient traité pour sa sarcoïdose. Dans ce cas de figure, il faut envisager d’autres étiologies, en particulier les causes infectieuses. En règle générale, quand une atteinte neurologique survient au cours d’une sarcoïdose connue, il est très important qu’il n’y ait pas d’atypies cliniques, de l’IRM ou de la ponction lombaire et d’exclure autant que possible les autres causes d’atteintes neurologiques avant d’affirmer qu’il s’agit d’une neuro-sarcoïdose.
La seconde situation n’est pas rare. Les atteinte neurologiques sont fréquemment révélatrices de la sarcoïdose (2/3 des cas) et les localisations extra-neurologiques de la sarcoïdose sont souvent peu parlantes cliniquement. Il est donc important d’évoquer le diagnostic de sarcoïdose devant cette porte d’entrée neurologique. Dans quelques cas, le TEP scanner au 18 FDG peut avoir un intérêt (voir le cas clinique d’Avril 2015), y compris lorsque le scanner thoraco-abdomino-pelvien est normal.
Dans le 3ème cas de figure, idéal car on obtient une preuve histologique du système nerveux, il faut cependant exclure les autres causes de granulomatose (en particulier infectieuses, tumorales, inflammatoires) avant de conclure à une neuro-sarcoïdose. Si les granulomes sont situés en périvasculaire et que l’IRM est compatible avec une vascularite cérébrale, on conclura plutôt à une vascularite granulomateuse dont l’évolution est différente d’une neuro-sarcoïdose.
Enfin, dans le dernier cas qui était celui de notre patiente, nous nous trouvions avec une atteinte neurologique compatible (infiltration des nerfs crâniens), non typique car l’évolution avait été lente sur quelques années et surtout un tableau périphérique très atypique : absence d’atteinte médiastino-pulmonaire (< 10 % des neurosarcoïdoses), antécédent de mycosis fungoïde. Il existait également une hypogammaglobulinémie qui nous avait interpelés. Moyennant quoi, après avoir faire des recherches extensives pour exclure une infection ou une tumeur, nous avions finalement pris le parti de traiter cette patiente comme une neuro-sarcoïdose et elle a reçu des corticoïdes, du cyclophosphamide qui ont été inefficaces puis un antiTNF-alpha. Ces traitements n’ont eu aucune efficacité ce qui était donc très atypique pour l’évolution d’une neurosarcoïdose (le degré de certitude augmente avec le recul évolutif et la réponse aux traitements). En répétant à intervalles réguliers les IRM cérébrales, est apparue une masse au contact du nerf facial droit qui a été biopsiée et un diagnostic de carcinome épidermoïde peu différencié a été fait. La patiente a été traitée par radio et chimiothérapie et est finalement décédée.
La conclusion est que le diagnostic de sarcoïdose doit toujours demeurer un diagnostic d’exclusion (nous vous conseillons pour ceux qui ne l’ont pas lu : Baughman et al. A concise review of pulmonary sarcoïdosis, AJRCCM 2011 Volume 183 Page 1446) dont nous vous livrons un aphorisme à garder en mémoire :
« Although it has been claimed that the method of diagnosis of sarcoidosis has been established, the reality is that the diagnosis of sarcoidosis is never secure. The diagnosis of sarcoidosis is arbitrarily made when the statistical likelihood of alternative diagnoses becomes too small to warrant further investigation”