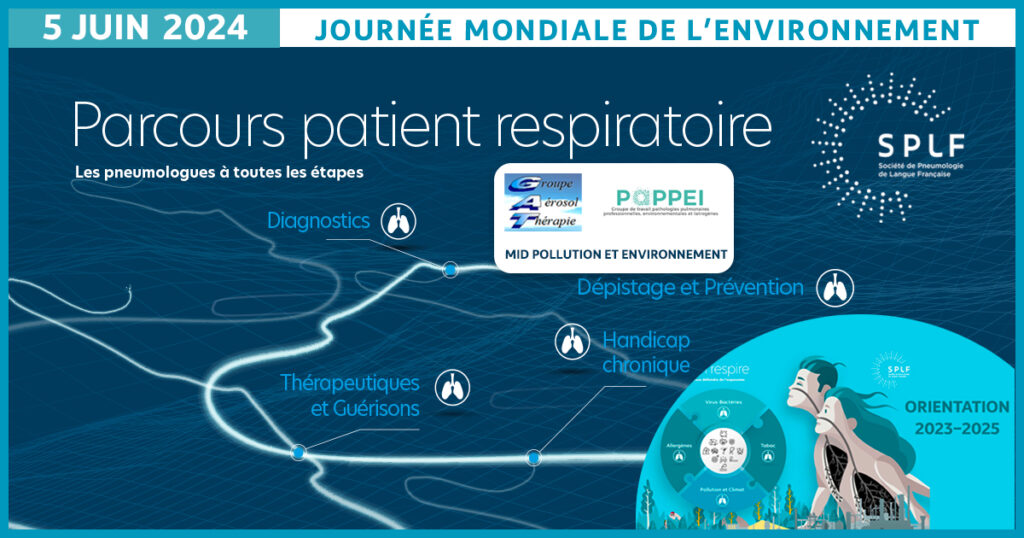
Journée mondiale de l’environnement – 5 juin 2024
Journée Mondiale de l’Asthme
7 mai 2024
L’asthme n’est pas une contre-indication à la pratique sportive, ni au sport de haut niveau, même en professionnel

La pratique d’une activité physique régulière améliore le contrôle de l’asthme, le bien-être mental et la qualité de vie chez l’asthmatique.
Elle s’intègre dans la prise en charge globale de la maladie, et doit prendre en compte les spécificités de l’environnement intérieur et extérieur de cette activité : qualité de l’air des structures, températures de l’air, allergènes, pollution atmosphérique…
L’effort physique augmente l’inhalation de substances polluantes : les particules fines et ultrafines, le monoxyde de carbone (CO), le dioxyde de soufre (SO2), les oxydes d’azotes (NOx), les composés organiques volatils (COV), l’ozone (O3) et les pesticides.
En cas de pic de pollution, les personnes asthmatiques sont plus vulnérables, d’autant plus s’il est associé à un pic de pollens. Il leur est conseillé d’adapter leur pratique en fonction de la qualité de l’air ambiant en réalisant des séances plus tôt le matin, plus courtes et moins intenses, et d’éviter des zones proches du trafic routier aux périodes de pointe.

7 mai 2024 journée mondiale de l’asthme
28 avril 2024 journée mondiale de la santé au travail
La BPCO professionnelle : toujours sous-déclarée ! La fraction de risque attribuable des expositions professionnelles est estimée à 14% quel que soit le statut tabagique et à 31% chez les non-fumeurs (Blanc et al., 2019). Un doute pour la déclaration en maladie professionnelle ? Demandez conseil aux CRPPE !
Sébastien HULO, pour le groupe PAPPEI de la SPLF

La bronchopneumopathie chronique obstructive (BPCO) est la 3ème cause de décès dans le monde et est responsable d’au moins 3 millions de décès chaque année dans le monde (GBD 2019 Chronic Respiratory Diseases Collaborators, 2023). Du fait d’un sous-diagnostic important, il est difficile d’en préciser la prévalence. Selon une étude de 2010, la BPCO toucherait en France 7,5% de la population adulte soit 3,5 millions de personnes (Fuhrman et al., 2010). Le principal facteur de risque de la BPCO est le tabagisme. Cependant, les expositions professionnelles ont une responsabilité non négligeable dans la survenue de cette pathologie. La fraction de risque attribuable (FRA) des expositions professionnelles, c’est-à-dire la proportion de cas que l’on aurait évitée si l’exposition n’avait pas existée, est estimée à 14% (IC95% 10-18%) quel que soit le statut tabagique et à 31% chez les non-fumeurs (IC95% 18-43%) (Blanc et al., 2019). Malgré les difficultés méthodologiques rencontrées pour démontrer un lien de cause à effet entre une exposition professionnelle et la survenue de la BPCO (en raison de l’origine multifactorielle de la pathologie, de l’absence de spécificité de la BPCO professionnelle, d’une co-exposition fréquente avec le tabac, d’un effet travailleurs sains chez les sujets exposés, d’une évaluation des expositions professionnelles nécessairement sommaire dans les études épidémiologiques), certains secteurs d’activité ou expositions professionnels ont été repérés comme étant des facteurs de risque de survenue de la pathologie avec des preuves robustes (basées notamment sur le déclin du VEMS) comme le secteur minier, les Bâtiments et Travaux Publics (BTP), les creusements de tunnels, l’asphaltage des routes, la fonderie/aciérie/sidérurgie, les secteurs utilisant le coton, le milieu céréalier, la production laitière, l’élevage de porc ou de volailles. L’exposition à la silice cristalline (BTP, verrerie, production de carrelage, prothésiste dentaire, …) est également un facteur de risque de déclin accéléré de la fonction respiratoire même en l’absence de silicose chronique (Hoet et al., 2017). D’autres secteurs d’activités sont suspects d’être pourvoyeurs de BPCO avec des preuves moins robustes que précédemment comme le travail du bois, le soudage, la cimenterie ou l’usinage des métaux (Murgia and Gambelunghe, 2022).
La BPCO d’origine professionnelle est encore actuellement sous-diagnostiquée. Seulement 15 cas de BPCO ont été reconnues en Maladie Professionnelle en 2019. La commission de sous-déclaration qui se réunit tous les 3 ans pour quantifier les dépenses de soins prises en charges par la branche « Maladie » de la Sécurité Sociale pour des pathologies professionnelles qui auraient dû l’être par la branche « Accident du Travail/Maladie Professionnelle » estime que le nombre de cas sous-déclarés en 2017 était compris entre 9 000 et 26 900, et en 2021 entre 44 000 et 142 100 cas.
La principale raison du sous-diagnostic de la BPCO professionnelle est la difficulté d’évaluer la composante professionnelle de la maladie en milieu clinique. En effet, un interrogatoire complet retraçant l’ensemble des expositions professionnelles est très chronophage et fait appel à une expertise très spécifique. Par ailleurs, la méconnaissance des secteurs d’activité pourvoyeurs de BPCO et des démarches administratives pour effectuer une déclaration en Maladie Professionnelle ainsi que le faible nombre de tableaux de Maladie Professionnelle concernant cette pathologie (https://www.inrs.fr/publications/bdd/mp.html) n’incitent pas les acteurs de soins à encourager le patient à effectuer une déclaration en Maladie Professionnelle, surtout en présence d’autres facteurs de risque comme le tabac et par crainte d’engager des démarches administratives complexes qui auraient une faible probabilité d’aboutir. Il faut rappeler qu’en cas de reconnaissance en Maladie Professionnelle, le patient pourra bénéficier d’avantages médico-sociaux lui permettant plus facilement d’adapter son poste de travail ou de favoriser son reclassement sur un poste de travail non exposant.
Pour améliorer la reconnaissance de la BPCO professionnelle d’un point de vue diagnostic et législatif, il apparaît nécessaire d’améliorer la formation initiale pour permettre une meilleure connaissances des secteurs d’activités pourvoyeurs de BPCO, d’encourager un suivi plus régulier de la fonction ventilatoire pour des travailleurs exposés à des poussières, vapeur, gaz et fumées notamment par les professionnels de la Santé au Travail ou en Médecine Générale, d’encourager les échanges systématiques entre Médecins Traitants et les professionnels de la Médecine du Travail, et avoir recours, en cas de doute, à l’un des Centres de Référence des Pathologies Professionnelles et Environnementales (CRPPE) ou/et les services de pneumologie présents dans les hôpitaux. Il est intéressant de savoir qu’une démarche constructive est en cours dans un groupe de travail de l’Anses afin de réviser les tableaux de Maladies Professionnelles existants concernant la BPCO prenant en compte les dernières connaissances médicales et scientifiques.
Références
Blanc, P.D., Annesi-Maesano, I., Balmes, J.R., Cummings, K.J., Fishwick, D., Miedinger, D., Murgia, N., Naidoo, R.N., Reynolds, C.J., Sigsgaard, T., Torén, K., Vinnikov, D., Redlich, C.A., 2019. The Occupational Burden of Nonmalignant Respiratory Diseases. An Official American Thoracic Society and European Respiratory Society Statement. Am. J. Respir. Crit. Care Med. 199, 1312–1334. https://doi.org/10.1164/rccm.201904-0717ST
Fuhrman, C., Delmas, M.-C., pour le groupe épidémiologie et recherche clinique de la SPLF, 2010. [Epidemiology of chronic obstructive pulmonary disease in France]. Rev. Mal. Respir. 27, 160–168. https://doi.org/10.1016/j.rmr.2009.08.003
GBD 2019 Chronic Respiratory Diseases Collaborators, 2023. Global burden of chronic respiratory diseases and risk factors, 1990-2019: an update from the Global Burden of Disease Study 2019. EClinicalMedicine 59, 101936. https://doi.org/10.1016/j.eclinm.2023.101936
Hoet, P., Desvallées, L., Lison, D., 2017. Do current OELs for silica protect from obstructive lung impairment? A critical review of epidemiological data. Crit. Rev. Toxicol. 47, 650–677. https://doi.org/10.1080/10408444.2017.1315363
Murgia, N., Gambelunghe, A., 2022. Occupational COPD—The most under‐recognized occupational lung disease? Respirol. Carlton Vic 27, 399–410. https://doi.org/10.1111/resp.14272
8 décembre journée mondiale sur le climat

Les effets du changement climatique sur les maladies respiratoires:

Le changement climatique est associé à une modification de la durée et de l’intensité des saisons polliniques, à une augmentation de la production de pollens et de leur allergénicité.
Ces phénomènes environnementaux entrainent des conséquences sur la santé telles qu’ une majoration de la fréquence et de la sévérité de la rhinite et de l’asthme allergiques ainsi que la survenue d’exacerbations sévères d’asthme chez l’enfant et l’adolescent lors de pics polliniques ou en cas d’orages.
A l’heure de la « reverdisation » des villes, ces observations ne peuvent être négligées dans les plans de prévention.
Par ailleurs, le changement climatique a également des impacts significatifs sur la pollution atmosphérique, créant un cercle vicieux où les deux phénomènes s’influencent mutuellement: l’augmentation des températures fait augmenter l’ozone et les COVs, la secheresse, les tempêtes de poussière, les incendies qui augmentent les particules en suspension et entrainent des variations dans les modèles de précipitations.
La pollution atmosphérique est un facteur de risque connu d’aggravation et parfois développement des maladies respiratoires comme l’asthme, la BPCO, de cancer et de fibrose pulmonaires …
14 octobre journée mondiale de la qualité de l’air

Effets respiratoires de la pollution de l’air intérieur
GT PAPPEI de la SPLF
Les maladies respiratoires sont des maladies communes (10 millions de patients en France) dont la prévalence augmente de façon significative, la faute à l’environnement et notamment à la pollution atmosphérique dont celle de l’environnement intérieur.
Les êtres humains passent jusqu’à 90% de leur temps à l’intérieur des locaux (maison, travail, écoles, transports…) où ils peuvent inhaler des gaz (NO2, COV…) et des particules de taille et composition différentes ainsi que des biocontaminants (allergènes, moisissures, virus, bactéries…) qui proviennent de sources hétérogènes (combustion, bricolage, peinture, ameublement, ouverture des fenêtres, contact avec les individus…) présentes dans ces lieux.
Les données de la littérature indiquent que l’inhalation de polluants chimiques et des biocontaminants dans les espaces clos impacte la santé respiratoire, en contribuant à l’aggravation voire au développement de maladies respiratoires.
Les effets respiratoires les plus fréquemment associés à la pollution de l’air intérieur sont de deux types:
Effets à court-terme
Exacerbation de Maladies Respiratoires Chroniques : Les personnes souffrant de maladies respiratoires chroniques telles que l’asthme et la bronchopneumopathie chronique obstructive (BPCO) sont particulièrement sensibles à la pollution intérieure. Les polluants intérieurs peuvent aggraver leurs symptômes et déclencher des crises d’asthme et des exacerbations de BPCO. La pollution intérieure peut être aussi à l’origine d’exacerbations de mucoviscidose.
Augmentation des Infections Respiratoires : Une mauvaise qualité de l’air intérieur peut rendre les occupants plus susceptibles au développement d’ infections respiratoires, car les polluants peuvent affaiblir le système immunitaire et endommager les muqueuses des voies respiratoires, ce qui les rend plus vulnérables aux agents pathogènes.
Effets à long terme
Développement de Nouvelles Allergies : L’exposition à des allergènes intérieurs tels que les acariens, les moisissures, les phanères d’animaux et les cafards peut provoquer des réactions allergiques chez les personnes sensibilisées. Ces réactions peuvent inclure des symptômes tels que de la rhino-conjonctivite, des éruptions cutanées et des difficultés respiratoires.
Une exposition continue à la pollution de l’air intérieur peut contribuer au développement de maladies respiratoires chroniques, notamment l’asthme, la BPCO et même sur le long terme le cancer du poumon.
Effets sur les Enfants : Les enfants sont souvent plus vulnérables à la pollution intérieure en raison de leur système immunitaire en développement et de leur taux de respiration plus élevé. L’exposition précoce à la pollution intérieure (due par exemple au tabagisme passif) peut avoir des effets durables sur leur santé respiratoire.
Pour réduire les effets de la pollution de l’air intérieur sur la santé respiratoire, il est essentiel de prendre des mesures pour améliorer la qualité de l’air à l’intérieur des habitations et des autres espaces clos. Cela peut inclure l’aération régulière, l’élimination des sources de pollution, et l’adoption de pratiques de nettoyage et d’entretien appropriées. L’efficacité des purificateurs d’air est actuellement à l’étude. Il est également important d’éviter le tabagisme à l’intérieur et de prendre des mesures pour réduire l’exposition aux allergènes.
L’évaluation et l’amélioration de l’air intérieur doivent occuper une place importante dans la consultation d’un patient respiratoire. Pour mettre en place cette prévention tertiaire, il est possible de faire appel aux conseillers médicaux en environnement intérieur (CMEI). Actuellement, il existe 252 CMEI en France.
Les CMEI agissent uniquement sur prescription médicale. Ils sont à l’interface entre les recommandations cliniques du médecin et la réalité vécue dans le logement du patient. En fonction des polluants et biocontaminants mesurés, le CMEI peut orienter les actions d’assainissement et peut proposer des mesures d’éviction personnalisées. Les patients peuvent modifier leur environnement en choisissant des matériaux plus adaptés (par ex. housse anti-acariens pour les matelas, sommier à lattes, choix des produits d’entretien et des peintures en tenant compte de l’étiquetage environnemental). Selon le résultat de la visite, le patient peut être orienté vers d’autres organismes comme l’Agence régionale de santé (ARS), le Service communal d’hygiène et de santé (SCHS). Les pathologies pour lesquelles les CMEI interviennent sont l’asthme, l’aspergillose invasive, l’aspergillose broncho-pulmonaire allergique (ABPA), la pneumopathie hypersensibilité (PHS), le bilan pré ou post greffe du poumon, la mucoviscidose avec allergie et ou ABPA. Lors des visites, la ventilation est systématiquement vérifiée et on constate souvent des dysfonctionnements et des méconnaissances des occupants : entrée d’air absente, extraction d’air non efficace et pas d’étalonnement des portes. Le CMEI aborde également les habitudes des patients en termes d’utilisation de parfums d’intérieur et de produits d’entretien.
Cette approche globale de l’environnement du patient n’est possible que lors d’une visite à domicile qui est proposée par le médecin prescripteur en cas de pathologie(s) en lien avec des polluants de la maison.
5 juin, nous célébrons la journée mondiale de l’environnement
L’environnement est un des principaux ennemis de la santé respiratoire.
L’augmentation de la fréquence des maladies respiratoires au cours des dernières années peut s’expliquer par des changements environnementaux qui entrainent une présence croissante dans l’atmosphère de déclencheurs chimiques (matières particulaires et composants gazeux tels que le dioxyde d’azote et l’ozone) et biologiques (pollens, moisissures, endotoxines, virus). Cette tendance est accentuée par le réchauffement planétaire induit par l’activité humaine.
La pollution atmosphérique est responsable de 9 millions de morts par an, dont la majorité par cause cardiopulmonaire. Par ailleurs, de nombreuses affections pulmonaires sont également provoquées ou aggravées par des substances présentes sur le lieu de travail.
Des mesures doivent être prises pour atténuer le fardeau de l’environnement sur la santé respiratoire mais nous devons aussi apprendre à nous adapter à la transformation environnementale à laquelle nous assistons.
Sources :
• sur la pollution atmosphérique:
Caillaud D, Annesi-Maesano I, Bourin A, Chinet T, Colette A, De Blay F, Dixsaut G, Housset B, Kleinpeter J, Malherbe L, Roussel I, Dalphin JC, Charpin D; le Groupe Pathologies pulmonaires professionnelles environnementales et iatrogéniques (PAPPEI). La pollution atmosphérique et ses effets sur la santé respiratoire en France. Document d’experts du Groupe Pathologies pulmonaires professionnelles environnementales et iatrogéniques (PAPPEI) de la Société de pneumologie de langue française (SPLF) [Outdoor pollution and its effects on lung health in France. Expert document from the Groupe Pathologies pulmonaires professionnelles environnementales et iatrogéniques (PAPPEI) of the Société de pneumologie de langue française (SPLF)]. Rev Mal Respir. 2019 Dec;36(10):1150-1183. French. doi: 10.1016/j.rmr.2019.10.004. Epub 2019 Oct 30.PMID: 31676143.
• sur la profession
Gautier C, Lecam MT, Basses S, Pairon JC, Andujar P. Définition de l’asthme en relation avec le travail et ses conséquences sociales et professionnelles chez l’adulte et l’adolescent [A definition of work-related asthma and its social and occupational consequences in adults and teenagers]. Rev Mal Respir. 2021 Nov;38(9):914-935. French. doi: 10.1016/j.rmr.2021.09.006. Epub 2021 Oct 25. PMID: 34711451.
Pointel S, Gay P, Forest F, Tiffet O, Trouillon T, Froudarakis M, Vergnon JM. La silice cause des difficultés [Silica causes difficulties]. Rev Mal Respir. 2021 Sep;38(7):768-772. French. doi: 10.1016/j.rmr.2021.05.001. Epub 2021 May 20. PMID: 34023191.
Andujar P, Dalphin JC. Bronchopneumopathies chroniques obstructives professionnelles. Aspects médicolégaux, conduite à tenir en pratique [Occupational chronic obstructive pulmonary diseases. Legal aspects and practical management]. Rev Mal Respir. 2016 Feb;33(2):91-101. French. doi: 10.1016/j.rmr.2015.05.009. Epub 2015 Jun 23. PMID: 26115643.
• sur le changement climatique
Thibaudon M, Besancenot JP. Les aéroallergènes de l’environnement extérieur et le changement climatique [Outdoor aeroallergens and climate change]. Rev Mal Respir. 2021 Dec;38(10):1025-1036. French. doi: 10.1016/j.rmr.2021.08.007. Epub 2021 Nov 20. PMID: 34794844.
Pascal M. S’adapter aux évènements climatiques extrêmes pour protéger la santé [Adaptation to extreme weather event is key to protection of human health]. Rev Mal Respir. 2022 Oct;39(8):719-725. French. doi: 10.1016/j.rmr.2022.08.003. Epub 2022 Sep 8.PMID: 36088183.
>>> Voir également les documents du groupe GAT pour cette journée mondiale de l’environnement
28 avril, nous célébrons la journée mondiale de la santé au travail.
N Migueresa, O Vandenplasb, F de Blay a, V Doyenb
a Service de Pneumologie et Allergologie, Pôle de Pathologie Thoracique, Hôpital Universitaire de Strasbourg , Strasbourg, France;
b Service de Pneumologie, Centre Hospitalier Universitaire UCL Namur, Université Catholique de Louvain, Yvoir, Belgium
Quels sont les enjeux de santé publique de la prévention et de la prise en charge de l’asthme professionnel ?
On estime qu’un cas sur quatre d’asthme est soit aggravé soit causé par l’environnement professionnel 1 Il s’agit de la maladie respiratoire professionnelle la plus fréquente 2.
La grande majorité des cas d’asthme professionnel (environ 90%) est provoquée par un mécanisme de sensibilisation immuno-allergique spécifique à l’égard d’un agent présent sur le lieu de travail 3, 4. Ces asthmes professionnels par sensibilisation sont à différencier des asthmes professionnels par irritation, découlant d’une exposition unique ou répétée d’un agent à dose irritante 5
Les farines de céréales demeurent la cause la plus fréquente (environ 30% des cas) d’asthme professionnel en Europe bien que cette affection puisse être potentiellement prévenue par des mesures de prévention adéquates dans l’environnement professionnel. Les agents de nettoyage, en particulier lorsqu’ils contiennent des ammoniums quaternaires, représentent la seconde cause d’asthme professionnel par sensibilisation mais ils semblent également impliqués dans l’asthme lié à des mécanismes irritatifs 6.
Le principal facteur de risque de l’asthme professionnel est l’intensité de l’exposition à des agents sensibilisants sur le lieux de travail et le traitement de première intention est l’éviction ou la réduction de l’exposition 7
Il s’agit donc d’une maladie à forte prévalence à laquelle tout pneumologue doit être attentif et ayant un impact socio-économique considérable non seulement pour les travailleurs qui souffrent de cette affection mais également pour les employeurs et la société en général.
Existe-t-il différents phénotypes d’asthme professionnel ? oui au moins 3
Historiquement, les patients présentant un asthme professionnel étaient caractérisés de façon empirique en fonction de la masse moléculaire de l’agent sensibilisant. La sensibilisation à un agent de haut poids moléculaire (HPM) (> 5kDa) était considérée comme relevant d’un mécanisme IgE médié, alors qu’en cas de sensibilisation à des agents de bas poids moléculaire (BPM) la mise en jeu d’haptènes est évoquée 8
Le groupe E PHOCAS (The European network on phenotyping of Ocupational Asthma ), constitué de 20 centres tertiaires européens, a mis en place un registre de plus de 1500 patients qui a permis d’apporter des éléments nouveaux au cours de ces dernières années :
1) La dichotomie en asthme par sensibilisation à des agents de HPM ou de BPM permet de différencier les patients en fonction de caractéristiques cliniques distinctes : les patients sensibilisés à des agents de HPM présentent plus souvent une rhinite, une conjonctivite, sont plus souvent atopiques, alors que les patients sensibilisés aux agents de BPM présentent plus d’exacerbations, plus d’expectorations et de sensations d’oppression thoracique9
2) 16.2% des asthmes professionnels sont considérés comme sévère selon les critères ERS ATS et le principal facteur de sévérité est la persistance de l’exposition. Un rôle des facteurs socio-démographiques a également été mis en évidence.10
3) L’asthme professionnel est un asthme majoritairement éosinophilique indépendamment du type d’agent 11 .Soixante-huit pourcent des patients présentaient une éosinophilie ≥ 3% dans les expectorations induites.
Doit-on catégoriser les asthmatiques professionnels selon l’agent ou selon le type d’inflammation ?
Cette question n’a pas encore été élucidée. D’un côté, nous savons que la distinction en HPM et BPM est imparfaite car n’apportant pas d’éléments pronostiques à l’arrêt de l’exposition 12) et que des mécanismes IgE médiés par des agents de BPM ont été prouvés ou fortement suspectés 13 14 la maladie n’est pas entièrement réversible après éviction de l’exposition mais les facteurs pronostiques restent encore mal connus, en particulier en ce qui concerne le rôle du phénotype inflammatoire 15. 16Une étude visant à répondre à cette question est actuellement en cours.
Climat et santé respiratoire : les pneumologues se mobilisent
Pollution atmosphérique extérieure Réchauffement climatique et santé respiratoire
 Pollution-Santé-respiratoire-2017 par le Conseil scientifique de la SPLFTélécharger le diaporama en version power-point
Pollution-Santé-respiratoire-2017 par le Conseil scientifique de la SPLFTélécharger le diaporama en version power-point- Cullinan P, Vandenplas O, Bernstein D. Assessment and management of occupational Asthma. The journal of allergy and clinical immunology In practice. 2020;8(10):3264-75. ↩
- Soriano JB, Abajobir AA, Abate KH, Abera SF, Agrawal A, Ahmed MB, et al. Global, regional, and national deaths, prevalence, disability-adjusted life years, and years lived with disability for chronic obstructive pulmonary disease and asthma, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015. The Lancet Respiratory Medicine. 2017 Sep;5(9):691–706. ↩
- Bessot JC, Pauli G, Vandenplas O. L’asthme professionnel. 2e éd. Paris: Éd. Margaux orange; 2012. ↩
- Tarlo SM, Lemiere C. Occupational Asthma. N Engl J Med. 2014 Feb 13;370(7):640–9. ↩
- 5.Vandenplas O, Wiszniewska M, Raulf M, de Blay F, Gerth van Wijk R, Moscato G, et al. EAACI position paper: irritant-induced asthma. Allergy. 2014 Sep;69(9):1141–53. ↩
- Migueres N, Debaille C, Walusiak-Skorupa J, Lipinska-Ojrzanowska A, Munoz X, van Kampen V, et al. Occupational asthma caused by quaternary ammonium compounds: A multicenter cohort study. The journal of allergy and clinical immunology In practice. 2021;9(9):3387-95. ↩
- Tarlo SM, Lemiere C. Occupational Asthma. N Engl J Med. 2014 Feb 13;370(7):640–9. ↩
- Maestrelli P, Boschetto P, Fabbri LM, Mapp CE. Mechanisms of occupational asthma. Journal of Allergy and Clinical Immunology. 2009 Mar;123(3):531–42. ↩
- Vandenplas O, Godet J, Hurdubaea L, Rifflart C, Suojalehto H, Wiszniewska M, et al. Are high- and low-molecular-weight sensitizing agents associated with different clinical phenotypes of occupational asthma? Allergy. 2019 Feb;74(2):261–72. ↩
- Vandenplas O, Godet J, Hurdubaea L, Rifflart C, Suojalehto H, Walusiak-Skorupa J, et al. Severe Occupational Asthma: Insights From a Multicenter European Cohort. The Journal of Allergy and Clinical Immunology: In Practice. 2019 Sep;7(7):2309-2318.e4. ↩
- Migueres N, Vandenplas O, Walusiak-Skorupa J, Wiszniewska M, Munoz X, Romero-Mesones C, et al. Sputum Inflammatory Patterns are Associated with Distinct Clinical Characteristics in Subjects with Occupational Asthma Independently from the Causal Agent. J Investig Allergol Clin Immunol (Internet). 2022 Nov 8 (cited 2023 Apr 18);34(2). Available from: http://www.jiaci.org/ahead-of-print/sputum-inflammatory-patterns-are-associated-with-distinct-clinical-characteristics-in-subjects-with-occupational-asthma-independently-from-the-causal-agent ↩
- Rachiotis G, Savani R, Brant A, MacNeill SJ, Newman Taylor A, Cullinan P. Outcome of occupational asthma after cessation of exposure: a systematic review. Thorax. 2007 Feb 1;62(2):147–52. ↩
- Tarlo SM, Lemiere C. Occupational Asthma. N Engl J Med. 2014 Feb 13;370(7):640–9. ↩
- Suojalehto H, Suuronen K, Cullinan P, Lindström I, Sastre J, Walusiak-Skorupa J, et al. Phenotyping Occupational Asthma Caused by Acrylates in a Multicenter Cohort Study. The Journal of Allergy and Clinical Immunology: In Practice. 2019 Oct;S2213219819309080. ↩
- Lemiere C, Chaboillez S, Bohadana A, Blais L, Maghni K. Noneosinophilic responders with occupational asthma: A phenotype associated with a poor asthma prognosis. Journal of Allergy and Clinical Immunology. 2014 Mar;133(3):883-885.e3. ↩
- Talini D, Novelli F, Bacci E, Bartoli M, Cianchetti S, Costa F, et al. Sputum eosinophilia is a determinant of FEV1 decline in occupational asthma: results of an observational study. BMJ Open. 2015 Jan 5;5(1):e005748. ↩



